Aumento delle percentuali di gravidanza e metodologie all’avanguardia per realizzare il sogno di diventare genitori
Quando una coppia decide che è giunto il momento di mettere al mondo un figlio, si apre un periodo di vita molto delicato, fatto di grandi emozioni, di progetti e di sogni e quando la gravidanza tarda ad arrivare, spesso si aggiungono preoccupazione e stress, che mettono a dura prova la serenità della coppia stessa.
Il Centro Clinico San Carlo di Torino e tutta la sua equipe accompagnano le coppie alla ricerca di prole in questa delicatissima fase di programmazione di una fecondazione assistita, aiutandole a compiere passo dopo passo un percorso che le porterà alla realizzazione del progetto più importante: la nascita di un figlio.

Negli ultimi anni in Italia le coppie che si rivolgono a centri di fecondazione assistita sono in progressivo aumento: l’innalzamento dell’età in cui le donne decidono di programmare una gravidanza, l’aumento di fattori predisponenti all’infertilità (stili di vita scorretti, stress, fattori ambientali) e, non ultimo, la possibilità di ricorrere anche alla fecondazione eterologa sono tra le ragioni per cui sempre più spesso si ricorre a tecniche di procreazione assistita.
Fecondazione assistita: come si inizia il percorso presso il Centro Clinico San Carlo di Torino
Le coppie che decidono di intraprendere un percorso di fecondazione assistita presso il Centro Clinico San Carlo di Torino, prendono contatto con uno dei canali messi a disposizione (telefono, mail, sito, social) e fissano un primo appuntamento con il Direttore, Prof, Dott. Giovanni Menaldo.
La consulenza iniziale verte su dati fondamentali all’inquadramento clinico (storia clinica, anamnesi ginecologica/ostetrica, anamnesi andrologica) e comprende anche una valutazione dell’apparato genitale femminile con una ecografia transvaginale 2-3D e l’esame del fluor vaginale a fresco. Nella stessa occasione è possibile esaminare il versante maschile con un particolare spermiogramma che indaga morfologia, motilità e anche la componente energetica del liquido seminale (spettrofotometria).
In tal modo, in una sola volta è possibile arrivare ad una valutazione completa, che evita, soprattutto alle coppie lontane, il disagio di spostamenti ripetuti.

Quando la diagnosi di infertilità è già ben delineata e non sono necessari ulteriori approfondimenti diagnostici, si valutano le strade più idonee al caso specifico:
–procreazione medicalmente assistita con monitoraggio dell’ovulazione e rapporti guidati
–fecondazione assistita con inseminazione intratubarica
–fecondazione in vitro con FIVET-ICSI-PICSI
–fecondazione eterologa con ovodonazione e/o donazione di liquido seminale
Procreazione assistita: rapporti guidati
Nelle coppie che non riesco ad avere una gravidanza per problemi relativi alla mancata individuazione del periodo fertile, può essere utile programmare un monitoraggio ecografico dell’ovulazione, in modo da rilevare i giorni migliori per avere dei rapporti mirati.
Si tratta essenzialmente di fare un paio di ecografie transvaginali a partire dall’8°-10° giorno del ciclo e di seguire lo sviluppo del follicolo spontaneo fino alla fase ovulatoria.
E’ possibile supportare l’ovulazione impostando una terapia di medicina naturale che favorisca la corretta funzionalità ovarica nella donna e che migliori il potere fecondante degli spermatozoi nell’uomo.

Perché si possa tentare un concepimento mirato con rapporti guidati, è indispensabile che si verifichino le seguenti condizioni:
-la donna deve avere almeno una tuba pervia e funzionante ed il suo quadro ormonale deve essere tale da consentire una ovulazione spontanea
-l’uomo deve avere uno spermiogramma che consenta un concepimento naturale
Quella dei rapporti guidati spesso non è la scelta ideale, specialmente nei casi di riserva ovarica ridotta in cui il tempo è estremamente prezioso e si deve cercare di ottimizzare i tempi programmando a breve una fecondazione in vitro, con maggiori probabilità di successo.
Quando dai rapporti mirati non si ottiene la gravidanza sperata, si valutano le tecniche di procreazione assistita successive: l’inseminazione intratubarica o la fecondazione in vitro.
Procreazione assistita: l’inseminazione
Per programmare una inseminazione, che è la tipologia più semplice di procreazione assistita, è necessario verificare che la donna abbia almeno una tuba pervia (aperta) e funzionante, perché in presenza di tube ostruite, danneggiate e non funzionanti, è impossibile percorrere la strada dell’inseminazione e si rende necessario pensare ad un trattamento di fecondazione in vitro.
L’esame che consente di indagare la pervietà tubarica ed il rapporto delle tube con la cavità uterina è la sonoisterosalpingografia.
Si tratta di un esame rapido, indolore, non invasivo, che, eseguito attorno all’8°-11° giorno del ciclo, permette di verificare lo stato delle tube di falloppio mediante l’instillazione di soluzione fisiologica sterile: si segue il passaggio del liquido per via ecografica e si delineano le caratteristiche (ampiezza, distendibilità ed elasticità) della cavità uterina interna.
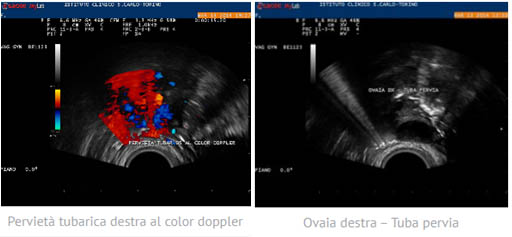
Dopo aver confermato che le tube sono aperte e che la cavità uterina ha le caratteristiche idonee a portare avanti una gravidanza, si programma un trattamento di inseminazione.
Presso il Centro Clinico San Carlo di Torino si esegue l’inseminazione intratubarica (ITI), un tipo particolare di inseminazione che consente di depositare il campione di liquido seminale direttamente a livello tubarico (e non in utero, come avviene invece nell’inseminazione intrauterina), andando a favorire l’incontro tra ovocita e spermatozoo a livello delle ampolle tubariche, esattamente come succede in natura.
È possibile programmare una fecondazione assistita con inseminazione intratubarica in due modalità:
-su ciclo spontaneo: si monitora la naturale ovulazione della donna con controlli ecografici a partire dall’8°-10° giorno del ciclo e si stabilisce la data della ITI quando il follicolo spontaneo ha raggiunto una dimensione tale da trovarsi vicino all’ovulazione
-su ciclo stimolato: a partire dal 2°-3° giorno del ciclo, la donna inizia una terapia di stimolazione ovarica leggera con medicina integrata per favorire lo sviluppo di follicoli ovarici. In tal caso, è probabile che giungeranno a maturazione più follicoli e dunque è più probabile l’insorgere di gravidanze gemellari.
Quando ecograficamente si riscontra la presenza di almeno un follicolo evolutivo e prossimo allo scoppio, si procede con l’induzione dell’ovulazione mediante la somministrazione sottocute di hcg e, dopo circa 36 ore, si effettua l’inseminazione intratubarica: per via transvaginale e sotto guida ecografica, con un catetere sottilissimo si porta una piccola quantità di liquido seminale opportunamente capacitato in laboratorio a livello delle ampolle tubariche.
La procedura è rapida, indolore e la donna può tornare a casa pochi minuti dopo e condurre una vita normale.

Fonte www.sciencesource.com
Fecondazione assistita: la fecondazione in vitro
Nella stragrande maggioranza dei casi, la condizione clinica della coppia non consente di procedere con una inseminazione e dunque bisogna programmare una fecondazione assistita con tecniche di II e III livello.
C’è indicazione a tecniche di fecondazione assistita più complesse nei seguenti casi:
-disfunzioni endocrino-ovulatorie
-ridotta riserva ovarica
-tube danneggiate
-seminali estremi con parametri di motilità e morfologia problematici
-pregressi fallimenti di tecniche di fecondazione assistita di I livello
-pregressa poliabortività
Anche le tecniche di fecondazione in vitro possono essere programmate su ciclo spontaneo o dopo stimolazione ovarica controllata; la scelta dipende da una serie di fattori che emergono dal quadro clinico della donna e si effettua nell’intento di ottenere una gravidanza nel rispetto e nella tutela della salute dei due partner della coppia.
Rientrano nelle tecniche di fecondazione assistita di II e III livello, le procedure di seguito riassunte.
- FIVET (fecondazione in vitro ed embryo-transfer): gli ovociti prelevati dai follicoli ovarici mediante pick-up ovocitario in anestesia locale + sedazione, vengono posti in contatto con una quota di liquido seminale capacitato e si attende che la fertilizzazione ovocitaria avvenga spontaneamente, senza nessun intervento meccanico esterno. Gli embrioni di buona qualità biologica che si ottengono vengono trasferiti successivamente in utero mediante un catetere sottile che non procura fastidi e dolori alla donna: vengono trasferiti in utero 1-2 embrioni, al massimo e più raramente 3, secondo normativa, mentre gli embrioni soprannumerari possono essere crioconservati per eventuali altri embryo-transfer.
La FIVET è praticabile quando il liquido seminale non presenta problematiche particolari ed è quindi conservato il potere fecondante dei singoli spermatozoi.
Fecondazione assistita: FIVET - ICSI (iniezione intracitoplasmatica dello spermatozoo): gli ovociti prelevati mediante pick-up, vengono sottoposti ad una operazione di “pulizia” meccanica che consiste nella rimozione del cumulo ooforo che circonda naturalmente le cellule uovo. Ciò permette di valutare il grado di maturazione ovocitaria e sottoporre ad inseminazione mediante ICSI soltanto gli ovociti maturi in metafase II (MII). Ogni singolo ovocita viene “iniettato” con un singolo spermatozoo accuratamente selezionato. Presso il Centro Clinico San Carlo di Torino, gli spermatozoi per ICSI vengono scelti con selezione naturale mediante acido ialuronico (PICSI), esattamente come avviene in natura sulla superficie dell’ovocita.Gli embrioni ottenuti vengono trasferiti in utero (2-3 al massimo) ed i restanti crioconservati.

Fecondazione assistita: ICSI
Fonte: https://www.news-medical.net/life-sciences
- MESA, TESE (recupero chirurgico degli spermatozoi): in presenza di seminali con assenza di spermatozoi a causa di problemi ostruttivi, si tenta il recupero di spermatozoi prelevandoli direttamente dal testicolo. Si tratta di metodiche chirurgiche mini-invasive che si praticano in anestesia locale e sedazione. Il materiale prelevato viene analizzato in laboratorio per la ricerca di spermatozoi da impiegare nella ICSI e/o da crioconservare per eventuali utilizzi futuri.
Fecondazione assistita: quali sono le novità in materia
Nel corso degli anni la medicina della riproduzione è andata incontro a diversi cambiamenti, grazie ai quali tantissimi possono finalmente stringere tra le braccia quei bambini che altrimenti non sarebbero mai nati.
Il Centro Clinico San Carlo di Torino, col suo Direttore Prof. Dott. Giovanni Menaldo, da oltre 30 anni porta avanti alcune metodiche innovative che si distinguono per alcuni aspetti fondamentali:
–personalizzazione del progetto terapeutico: ogni donna è diversa dall’altra e pertanto è indispensabile che i trattamenti siano adeguati alla situazione specifica. L’analisi energetica dei due componenti della coppia consente, mediante il BFB-test, di individuare i prodotti fitoterapici più adatti a normalizzare gli eventuali disequilibri presenti, co-responsabili dell’infertilità di coppia.
La chiave del successo dei trattamenti preliminari ad una fecondazione assistita risiede in un delicato intreccio di medicina naturale e medicina accademica: la medicina integrata.
–stimolazione dolce: caratteristica primaria del modus operandi del Centro Clinico San Carlo di Torino è il rispetto della fisiologia della donna e della coppia, la considerazione dell’impatto psicologico che i trattamenti per la cura dell’infertilità hanno inevitabilmente sulla vita di coppia e la tutela della salute della futura mamma. Per queste ragioni, vengono impostate terapie di stimolazione “dolce”, che si servono dell’efficacia della medicina naturale, della fitoterapia e di una piccola integrazione delle gonadotropine naturalmente prodotte dall’ipofisi della donna, con l’obiettivo di ottenere ovociti di buona qualità biologica dai quali si possano sviluppare embrioni capaci di annidarsi e dare una gravidanza che arrivi al parto.
–medicina rigenerativa: dalle più recenti pubblicazioni del Centro Clinico San Carlo di Torino in sede accademica e congressuale, si evince che spesso è utile impostare dei trattamenti di rivitalizzazione dell’apparato genitale femminile prima di procedere con una fecondazione assistita. Molte donne con una riserva ovarica ridotta, con pregressi fallimenti di fecondazione in vitro o con ripetuti aborti, necessitano di riattivare la propria funzionalità ovarica e dellìendometrio con l’intento di produrre ovociti migliori e quindi embrioni di ottima qualità biologica (grado I).
Le terapie di rivitalizzazione sono diverse e non sono sempre applicabili, ma nella nostra esperienza degli ultimi 2 anni stanno dando risultati soddisfacenti nella maggioranza dei casi, con sensibile aumento della percentuale di gravidanze ottenute dopo un ciclo di PMA.
–medicina informazionale: l’organismo femminile a volte “rifiuta” il liquido seminale del partner, perché identificato come estraneo. La medicina informazionale interviene facilitando il riconoscimento biologico del liquido seminale dal corpo della donna come “self” (su questo argomento, è consultabile la pubblicazione del Prof. Menaldo al congresso internazionale di Lisbona): alla donna viene trasmesso il “segnale” energetico del seme del suo compagno e ciò comporta un incremento delle probabilità di fertilizzazione dell’ovocita e dell’impianto uterino, dunque, una più elevata probabilità di gravidanza.
–valutazione immuno-istologica della recettività endometriale: tutte le fasi precedentemente descritte mirano, in un iter di fecondazione assistita, ad ottenere degli embrioni evolutivi potenzialmente in grado di svilupparsi e dare gravidanza. Alle volte però il fallimento di una procreazione medicalmente assistita è da ascrivere ad una difficoltà dell’endometrio di accogliere l’embrione, specie quando è sottile: è noto che l’annidamento dipende da una fitta rete di comunicazioni tra la donna e l’embrione stesso, ed è altrettanto noto che spesso il mancato attecchimento possa dipendere da una condizione immunologica dell’endometrio avversa all’impianto. Per migliorare la recettività endometriale e rilevare l’eventuale presenza di una eccessiva quantità di linfociti natural killer (NK) all’interno dell’endometrio, da diversi anni il Centro Clinico San Carlo di Torino esegue lo scratching dell’endometrio e la sua analisi immuno-istologica, in modo da impostare opportuna terapia mirata alla neutralizzazione dei Natural Killer (NK) presenti.

Quando la scienza, l’innovazione e la passione si incontrano con un obiettivo comune, si ottengono i risultati che da tantissimi anni fanno del Centro Clinico San Carlo di Torino una eccellenza contro ogni schematismo e conformismo, fuori da certi schemi e preconcetti dogmatici che ingabbiano il progresso, ma sempre alla ricerca di metodologie all’avanguardia certificate e pubblicate, pronte ad aiutare tante coppie nella realizzazione del sogno più grande, dare la vita.
